L’arrêt cardio-respiratoire représente environ 50 000 cas par an en France. Le pronostic est étroitement lié à la rapidité de la prise en charge et à la réalisation des gestes de réanimation jusqu’à l’arrivée d’une équipe médicalisée. En absence de réanimation, les chances de survie baissent de 10 % toutes les minutes.
 Rappels réglementaires
Rappels réglementaires
L’article R4311-7 du Code de la santé publique, autorise, dans le cadre de l’urgence, l’infirmier (IDE) à poser une voie veineuse périphérique (VVP), indispensable à la prise en charge de l’arrêt cardiaque. Selon cet article, « l’infirmier ou l’infirmière est habilité, à pratiquer les actes suivants soit en application d’une prescription médicale qui, sauf urgence, est écrite, qualitative et quantitative, datée et signée, soit en application d’un protocole écrit, qualitatif et quantitatif, préalablement établi, daté et signé par un médecin :
…
3° Mise en place et ablation d’un cathéter court ou d’une aiguille pour perfusion dans une veine superficielle des membres ou dans une veine épicrânienne.
… ».
Certains établissements de soins ont décidé de mettre en place des protocoles de soins d’urgence destinés aux IDE, dans le respect de l’article R4311-14 du Code de la santé publique afin qu’ils puissent intervenir immédiatement, dans l’attente d’un médecin préalablement informé de l’urgence.
Cet article stipule qu’« en l’absence d’un médecin, l’infirmier ou l’infirmière est habilité, après avoir reconnu une situation comme relevant de l’urgence ou de la détresse psychologique, à mettre en oeuvre des protocoles de soins d’urgence, préalablement écrits, datés et signés par le médecin responsable. Dans ce cas, l’infirmier ou l’infirmière accomplit les actes conservatoires nécessaires jusqu’à l’intervention d’un médecin. Ces actes doivent obligatoirement faire l’objet de sa part d’un compte rendu écrit, daté, signé, remis au médecin et annexé au dossier du patient.
En cas d’urgence et en dehors de la mise en oeuvre du protocole, l’infirmier ou l’infirmière décide des gestes à pratiquer en attendant que puisse intervenir un médecin. Il prend toutes mesures en son pouvoir afin de diriger la personne vers la structure de soins la plus appropriée à son état. »
Brefs rappels physiologiques
Le coeur est une pompe assurant l’éjection du sang dans la circulation pulmonaire et systémique afin d’assurer l’oxygénation des cellules de l’organisme. L’activité automatique du coeur est sous la dépendance du tissu nodal. L’altération ou le dysfonctionnement du tissu nodal va empêcher la propagation normale de l’influx électrique à travers le myocarde et entraîner l’apparition de troubles du rythme cardiaque (asystolie, fibrillation ventriculaire).
• L’asystolie (tracé ECG plat) : le coeur n’a aucune activité électrique donc aucune contractilité et ne peut donc plus éjecter le sang dans la circulation. La prise en charge consiste à débuter les gestes de réanimation et à injecter 1 mg d’Adrénaline® en IV toutes les trois minutes jusqu’à reprise d’une activité cardiaque efficace.
• La fibrillation ventriculaire (tracé ECG complètement anarchique) : elle se définit par une désynchronisation totale de l’activité électrique donc une inefficacité mécanique du myocarde et l’incapacité d’éjecter le sang dans la circulation. Hormis les gestes de réanimation, le seul traitement capable de resynchroniser l’activité électrique du coeur est la délivrance d’un choc électrique externe (CEE) grâce à un défibrillateur semi-automatique (DSA).
Diverses étiologies
Les arrêts cardio-respiratoires (ACR) sont d’origine cardio-vasculaire à 90 % : troubles du rythme (fibrillation ventriculaire), infarctus du myocarde… D’autres causes peuvent être à l’origine d’un ACR : respiratoires (embolie pulmonaire), neurologiques (traumatisme crânien grave), circulatoires (hémorragie), métaboliques (hypoglycémie profonde, hyperkaliémie), toxiques…
Comment reconnaître l’ACR et que faire ?
Trois signes cliniques :
• Personne inconsciente (aucune réponse à la stimulation)
• Absence de respiration spontanée ou respiration anormale (gasps)
• Absence de pouls carotidien
Face à cette triade, l’objectif de la réanimation est de rétablir, dans les plus brefs délais, un débit cardiaque efficace permettant l’oxygénation des cellules cérébrales et cardiaques selon l’algorythme ci-dessous.
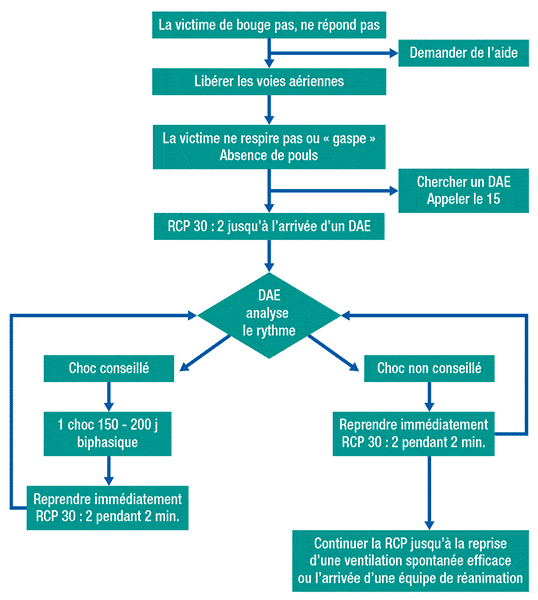
Algoryhtme de la réanimation cardio-pulmonaire de base avec présence d’un Défibrillateur automatisé externe (d’après les recommandations de la SFAR et la SRLF).
En pratique…
1) Alerter les secours (procédure interne, SAMU) et demander de l’aide
2) Débuter immédiatement les gestes de réanimation cardio-pulmonaire (RCP) :
• Le massage cardiaque externe (MCE)
– Il consiste à comprimer le coeur entre le sternum et le rachis dorsal (dépression sternale de 5 à 6 cm) à une fréquence de 100 à 120/min.
– Le patient doit être installé sur un plan dur.
– L’alternance est de 30 compressions thoraciques suivies de deux insufflations avec un ballon auto remplisseur à valve unidirectionnel (BAVU).
– Un relais doit être organisé toutes les 2 à 3 minutes (inefficacité du MCE).
• La ventilation manuelle
– Le bouche-à-bouche n’est plus pratiqué.
– La ventilation manuelle s’effectue avec un BAVU.
– C’est un geste difficile, nécessitant la libération des voies aériennes supérieures (hyperextension de la tête) afin de faciliter le passage de l’air.
La RCP est poursuivie jusqu’à installation du DSA.
3) Installer le défibrillateur semi-automatique
D’utilisation simple, le DSA est un dispositif capable d’analyser l’activité électrique du coeur, de reconnaître une fibrillation ventriculaire et de délivrer un CEE. Il nécessite quelques précautions d’utilisation :
• Ne pas toucher le patient au moment de l’analyse et du choc
• Un rasage du torse peut faciliter l’adhérence des électrodes
• La RCP est reprise immédiatement après la délivrance du CEE
Les manoeuvres de réanimation sont poursuivies jusqu’à l’arrivée de l’équipe médicalisée. La poursuite de la prise en charge est d’assurer la sécurité des voies aériennes (IOT), de rétablir une activité cardiaque et de traiter la cause. Puis le patient sera transféré en service de réanimation.
Il est indispensable pour tous les soignants de connaître la procédure du service en cas d’ACR, de connaître et répéter régulièrement les gestes de la réanimation cardio-pulmonaire, de vérifier le chariot d’urgence et de connaître la prise en charge de l’ACR.
Laurence PIQUARD
Infirmière Anesthésiste Formatrice
Abonnez-vous gratuitement à la newsletter Actusoins
Points essentiels
• Reconnaître l’ACR
• Alerter
• Débuter une RCP immédiatement et utiliser précocement le DSA augmente les chances de survie
• Les compressions thoraciques sont prioritaires et réalisées même en l’absence d’insufflations efficaces
• Anticiper la RCP médicalisée en posant une VVP (peu importe le calibre) avec du sérum physiologique
• Préparer une seringue d’Adrénaline® (ampoule de 5mg/5ml) en attendant l’arrivée d’un médecin.Bibliographie
Algoryhtme de la réanimation cardio-pulmonaire de base avec présence d’un défibrillateur automatisé externe (d’après les recommandations de la SFAR et la SRLF)
Quelques liens ludiques :
– www.fedecardio.org – brochure à commander
– You tube – Coeur infarctus et massage cardiaque
– You tube – Comment faire un massage cardiaque grâce à « Staying Alive » des Bee Gees
– Dailymotion Fibrillation ventriculaire – SDIS seine et Marne
Avec Simply Vitale 4.0, Cegedim Santé offre aux infirmier(e)s, une autre vision de leur journée sur une nouvelle tablette plus performante. |  |
| Plébiscitée depuis 11 ans par plus de 12.000 infirmier(e)s libéraux, Simply Vitale ne cesse d’évoluer pour optimiser le quotidien des IDEL et répondre aux exigences de leur métier en termes d’organisation, de mobilité et de travail en équipe. Demander une démo |
|




35 réactions
C’est bien . Maintenant à savoir si on va lui taper sur les doigts si il pose une jug externe pour sauver une vie .
Heu les VVP on les pose pas que dans l’urgence …….
A la base , c’est sur prescription médicale.
alors ça pour une avancée !!!
Oui je sais, mais on a quasiment jamais de PM pour une VVP…!
On lui tapera sur les doigts s’il rate et qu’il se paye la carotide alors que ce n’est pas un geste infirmier. On le remerciera dans le cas contraire…
c’est ce quel’on a toujours fait..si il y’a urgence on attend pas la prescription d’une VVP…voyons!!!!!!!!
Énorme ! Et il a fallut combien de mois de travail pour arriver à cette surprenant conclusion ???
On a des prescriptions d ttt iv mai pas de prescription de vivo
depuis que j’exerce j’ai jamais vu une seule prescription médicale stipulant : VVP ; alors encore moins dans l’urgence… va falloir ouvrir les yeux les cocos car si on attend toutes les prescriptions des médecins les hospi vont salement se ralonger… y’a certainement eu énormément de réunions, temps gâché, parlementations inutiles et argent jeté par les fenêtres pour faire un tel constat…
Ça fait déjà parti de notre décret non?? Vvp dans le cadre de l’urgence
Après la pose de la VVP n est pas prioritaire sur un ACR. Vaut largement mieux faire une RCP efficace (et la y a du boulot) et laisser la pose de la VVP pour l’équipe appelée en renfort ( réa, urgences….. Selon les procédures de chaque hôpital). La notion de no flow doit être la seule priorité (hors service spécialisé bien entendu). Et bien évidemment défibrillation la plus précoce possible.
Ce sont des recommandations internationales. Peut être que certains pays n’en etait pas arrivé à ça…Dans tous les cas nous pratiquons celà depuis des années dans l’hôpital où je bosse…et au fin fond de la france…
Un peu comme les contentions, aspirations, pansements et j’en passe… Idem pour la fameuse prescription orale de médicaments, contentions ou d’examens à base de « tu peux y aller je vais te le prescrire » dont on ne vois jamais la couleur mais ca passe parce qu’on fait confiance au médecin et que la hiérarchie suggère de ne pas chipoter, jusqu’aux jour où…
Elle a bien compris la petite infirmière?
Elle a bien compris ou on fait une réunion…..
Parce que dès fois qu’elle aurait pas eu l’idée……
C’est dur comme métier
Je sais pas comment vous faites
c’est clair !
Pour l instant on parle de prise en charge tout public… celle que tout soignant devrait connaitre au minimum.. celle qui sauve.
Maintenant. .vvp…médecin et autre intubation..ça doit venir après, parce que même ds le couloir de l hôpital, c est guère mieux que dans la rue..
Ça change tout le temps !
Sylvain Dupuis
Rien compris a l article : c est pas tout public c est intra muros hospitaliers
La fibrillation ventriculaire (tracé ECG complètement anarchique) : elle se définit par une désynchronisation totale de l’activité électrique donc une inefficacité mécanique du myocarde et l’incapacité d’éjecter le sang dans la circulation. Hormis les gestes de réanimation, le seul traitement capable de resynchroniser l’activité électrique du coeur est la délivrance d’un choc électrique externe (CEE) grâce à un défibrillateur semi-automatique (DSA).
…ha bon ? Et je fais quoi si j’ai un DEA ? Je laisse tomber ? Decidément, les personnles medicaux sont pas branchés secourisme… XD
Vive la désinformation : il n’est pas non plus écrit qu’il ne fallait pas utiliser un défibrillateur entièrement automatique… La plupart du temps, ce sont des DSA qui équipent les services. Et je pense que l’auteur de l’article aurait, justement beaucoup de choses à t’apprendre sur le secours d’urgence… Attention à ce qu’on dit… Serais-tu encore un de ces cowboys je sais tout sur tout car j’ai un sac de secours sur le dos ?
C’est normal, ce pourquoi il faut réactualiser ses connaissances. Les recommandations scientifiques concernant l’arrêt changent tous les 5 ans. Tape dans Google : ILCOR, ERC – European Resuscitation Council , AHA…
Et donc ce n’est pas non plus un geste IADE… N’est-ce pas…
Honnêtement je ne comprends pas trop le délire de certains sur la VVP… Le code de la santé publique est juste cité. On sait très bien qu’en cas d’ACR ou d’urgence vitale, la PM de la VVP tout le monde s’en cogne. Ou est le souci ? Par contre, quand je vois comment sont gérés les ACR par de nombreux IDE, là, il y aurait à ouvrir sa gueule hein… Les bases de la RCP ne sont parfois même pas maîtrisées… Et je ne parle même pas des connaissances concernant les différentes recommandations (no flow etc)… Et plus on s’éloigne des services dit techniques, pire c’est… A bon entendeur… Et vive l’AFGSU 2…
Qu elle lecture étriquée ! ! Ce qui sauvera le patient, c est un massage et une défibrillation précoce comme indiqué ds le diagramme qui lui est tout public. Sans ça la perf..le pseudo chariot d urgence jamais vérifié et l hypothétique arrivée rapide du médecin compétent. ..tu pourras faire une toilette mortuaire.
Je joue sur des termes réglementaires parceque, aux dernières nouvelles, ce sont eux qui régissent les professions. Alors non une omission n’est pas non plus aux yeux de la loi une excuse. Que tu le veuilles ou non. Si ça va pas, je t’en courage à te référer aux référentiels qui expliquent pourquoi un terme précis est important.
Je joue sur des termes réglementaires parceque, aux dernières nouvelles, ce sont eux qui régissent les professions. Alors non une omission n’est pas non plus aux yeux de la loi une excuse. Que tu le veuilles ou non. Si ça va pas, je t’en courage à te référer aux référentiels qui expliquent pourquoi un terme précis est important.
Je joue sur des termes réglementaires parceque, aux dernières nouvelles, ce sont eux qui régissent les professions. Alors non une omission n’est pas non plus aux yeux de la loi une excuse. Que tu le veuilles ou non. Si ça va pas, je t’en courage à te référer aux référentiels qui expliquent pourquoi un terme précis est important.
Jean-Aurélien De Nightingale Je n’essaie pas de défendre ma chapelle, que les IDE puisse poser une Jug Externe ne me pose aucun problème. Mais juste pour l’orthodoxie, il n’y a pas de gestes IADE, il y a tous les gestes que le médecin anesthésiste accepte de déléguer à l’IADE (R4311-12). Les limitations usuelles (ALR, KTC…) le sont par les sociétés savantes, pas par décret.
Dont acte, l’auteure aurait du utiliser le terme de défibrillation automatisée externe (DAE) , qui couvre à la fois les DSA et les DEA. Simple léger abus de langage qui n’augure pas des compétences globales de Laurence, qui a du masser plus de victimes réelles que de mannequins. Si ça bloque un IDE devant un arrêt, c’est que le problème vient d’ailleurs…
Aucun jugement de valeur, juste une taquinerie. Le smiley est la pour en témoigner.
Ah, on n’avait pas vu le Smiley… Merci !
Désole du débat stérile.
J’ai rien compris : l’article ne parle pas de la VVP, du décret, du droit…
Il parle de l’ACR !!!!!